|
《急诊医学》 > 第四篇 呼吸系统疾病急诊
第28章 机械通气和氧气治疗
第一节 机械通气治疗的目的、适应证和禁忌证一、治疗目的 (一)维持代谢所需的肺泡通气 这是治疗的基本目的。应用气管插管或气管切开保持呼吸道通畅,加上正压通气以维持足够的潮气量,保证患者代谢所需的肺泡通气。 (二)纠正低氧血症和改善氧运输 呼吸机的应用可改善换气功能,近来由于应用了呼气末正压呼吸(positive/end-expiratory pressur,PEEP)等方法,可使肺内气体分布均匀,纠正通气/血流比例失调,减少肺内分流,从而提高氧分压。 (三)减少呼吸功 应用机械通气可减少呼吸肌的负担,降低其氧耗量,有利于改善缺氧,同时也可减轻心脏的负荷。 二、适应证 (一)预防性通气治疗 危重患者有时虽然尚没有发生呼吸衰竭,但是如从临床疾病的病理过程、呼吸功、心肺功能储备等诸方面判断,有发生呼吸衰竭的高度危险性。预防性通气治疗能减少呼吸功和氧消耗,从而减轻患者的心肺功能负担。其指证如下。 1.有发生呼吸衰竭高度危险性的患者 ①长时间休克;②严重的头部创伤;③严重的慢性阻塞性肺部疾病(chronic obstructive pulmonary disease,COPD)的患者腹部手术后;④术后严重败血症;⑤重大创伤后发生严重衰竭的患者。 2.减轻心血管系统负荷 ①心脏术后;②心脏贮备功能降低或冠状动脉供血不足的患者进行大手术后。 (二)治疗性通气治疗 临床上当患者出现呼吸衰竭的表现,如呼吸困难、呼吸浅速、紫绀、咳痰无力、呼吸欲停或已停止、出现意识障碍、循环功能不全时;患者不能维持自主呼吸,近期内预计也不能恢复有效的自主呼吸,呼吸功能受到严重影响时,可应用机械通气治疗。通气治疗的呼吸功能指标列于表28-1。 表28-1 机械通气的肺功能指标
■[此处缺少一些内容]■ 撸∕OF)伴肺炎或ARDS;⑤连枷胸;⑥呼吸肌衰竭。 总之,机械通气的适应证,常因疾病种类和患者的具体情况而异,要综合临床实际病情和急诊单位的实际抢救设备等进行考虑,统一的具体指标很难确定。有些咳嗽、排痰无力者,呼吸衰竭对全身状态影响较大者,宜早用机械通气治疗;当发现多器官功能衰竭时,才想到机械通气,往往为时已晚,失去抢救意义。 三、禁忌证 应用机械通气的禁忌症主要包括①气胸及纵隔气肿未行引流者;②肺大泡;③大咯血;④急性心肌梗死;⑤出血性休克未补充血容量之前
第二节 机械呼吸机的类型一、定压型呼吸机 呼吸机向肺部释出一定压力的气体,使肺泡扩张,随着胸廓和肺脏的扩大,呼吸道的压力逐渐升高,达到压力预定值时,气流中止,即转换为呼气相。该类型呼吸机所释出的潮气量,与呼吸机预置的压力、吸气时间、流速等因素有关。如流速低、预定压力低、吸气时间短则潮气量小,反之则潮气量增大。此外如患者的肺部顺应性下降(如肺不张)或气道阻力增加(如支气管痉挛)均可导致潮气量下降。所以使用时需经常测定所释出的潮气量,这是定压型呼吸机的一大缺点。但这类呼吸也有优点,即在通气管道中如有少量漏气,也能维持适当的通气。Bird系列呼吸机为定压型呼吸机的典型。 二、定容型呼吸机 呼吸机在一定压力下将预定的潮气量释入呼吸道,使肺部扩张,当该容量的气体释出后,即转为呼气相。如患者肺部顺应性下降或气道阻力增加,释出潮气量不会降低,但气道压力可增加。目前这类呼吸机大多有压力限制装置,当达到压力限制值时可报警,并中止吸气相;或打开减压阀,但释出的潮气量将减少,如这种情况持续存在,会发生通气不足。这类呼吸机的优点是不论肺部顺应性和气道阻力如何变化,呼吸机均能保持适当通气,直到一定的压力限制。但是定容型呼吸机不能补偿管道中漏气。属于这类呼吸机的有:上海医疗器械四厂的SC型系列呼吸机;进口呼吸机中Engström Erica、Bear系列呼吸机,Bennett7200也属此类。 三、定时型呼吸机 此类呼吸机的结构和性能兼有定压型与定容型呼吸机的某些特点,按预定时间将气体送入肺部,潮气量与吸气时间及流速有关。潮气量=流速(ml/s)×吸气时间(s),潮气量相对稳定。浙江绍兴产KTH-3型多能呼吸机,航天部二院SC500多功能呼吸机为定时型呼吸机;Servo 900B、C New PortE100i,SIMV-Pulmolog,EV-A等进口呼吸机均属此类。 除了上述三种类型的机械呼吸机外,目前还出现了高频通气呼吸机,具有高呼吸频率、低潮气量、非密闭气路的特点,这是近年来机械通气中新发展的一种技术。高频通气时潮气量低于解剖死腔,吸气相占呼吸周期15%~35%,可完全抑制自主呼吸而保持有效通气和换气。按频率和潮气量不同,高频通气可分为①高频正压通气:呼吸频率约60~150次/min,潮气量100~300ml;②高频射流通气:频率150~500次/min,潮气量低于100ml;③高频振荡通气:呼吸频率500~3000次/min或更高,潮气量仅数毫升。由于开放气路和小潮气量,吸气相对呼吸道和胸内压甚小,对心脏循环几乎无影响,故适用于心功能差、低血压或休克等难以应用普遍正压呼吸机治疗的患者,也可应用于气管胸膜瘘、气胸、进行咽喉部及气管部位手术的病例。支气管镜检查时,于侧管同时进行高频通气,可维持适当的气体交换,提高安全性。但是由于高频通气的机理还不十分清楚,应用时无常规可循、监测困难,临床普及还有待于探索。
第三节 机械通气对生理功能的影响机械通气是借助呼吸机进行呼吸,与正常人的自主呼吸有显着的差别。正常人自主呼吸时,胸廓扩张、膈肌下移使胸腔内产生负压,从而气管到肺之间形成一个压力梯度,产生吸气气流。而机械通气时,呼吸机产生正压,吸气过程中胸内压从-0.49kPa(-5cm H2O)增至+0.294kPa(+3cmH2O),这种胸内压和肺内压力的增加,是呼吸机对人体正常生理过程产生影响的基本原因。 一、对呼吸生理的影响 (一)增加肺泡通气量 机械通气时可扩张气道和肺泡,增加肺容量,使肺泡通气量增加。肺泡通气量不仅与潮气量和呼吸频率有关,而且与无效腔/潮气量(VD/VT)比值相关。潮气量增加则减小VD/VT的比值(最好维持在0.3~0.4),可改善肺泡通气。但是如潮气量太大,VD/VT则少于0.3,产生通气过度并增加循环的负担。 (二)肺内气体分布 机械通气时进入气体的分布取决于呼吸道内压力、气道阻力和局部组织的弹性。纵隔及中间部位的支气管周围肺组织充气较多,边缘肺组织充气相对较小,相同压力下,气道阻力低和弹性好的肺泡量先充气、充气量也较多;而气道阻力高,弹力差的肺泡充气慢、充气量也少。此外机械通气时,气流通过分支曲折的呼吸道,吸气流速愈高,就愈容易形成涡流,可增加气道阻力,加重气体分布不均。如适当延长吸气时间或吸气末加压,则可使吸入气体分布均匀。 (三)对通气/血流(
(四)对呼吸动力的影响 1.增加肺顺应性 机械通气后肺泡通气增加,减轻肺脏充血及肺水肿,复张萎陷的肺泡,改善肺泡弹性,从而增加肺顺应性。 2.降低气道阻力 ①扩张细支气管;②增加肺泡充气,提高肺泡压力,增加咳嗽和排痰效能,保持气道通畅;③缺氧缓解,呼吸性酸中毒的纠正,可使细支气管舒张;④如应用较慢的呼吸频率,较大潮气量,控制吸气流速,也可使气道阻力相对下降。 3.减少呼吸功 机械通气应用适当,由于呼吸肌的工作被代替,呼吸功减少,氧耗量也降低,循环负担可减少。但是如呼吸机应用不当,自主呼吸与呼吸机拮抗,呼吸功反可增加。 二、对循环系统的影响 正常情况下,心输出量与静脉回流量有关。静脉回流量又与周围静脉与中心静脉的压力差有关。自主呼吸时,吸气期间胸内负压增大,中心静脉压下降,使周围静脉与中心静脉之间的压力差增大,促使静脉回流及心脏充盈。机械通气时,胸膜腔及肺内成为正压,导致静脉回心血量减少,心输出量下降,血压降低。如加用PEEP,则静脉血回流减少和心输出量降低的效应更为明显。因为①右心室前负荷降低:PEEP使胸内压增加,静脉回流的阻力也增加,回心血量下降,右心室前负荷降低;②右心室后负荷增加:PEEP使肺容量增加,膨胀的肺组织压迫毛细血管前动脉,导致肺血管阻力增加,使右心室后负荷随之增加;③左心室前负荷降低:PEEP治疗后,有室间隔的左移及左室横断面活动的减弱。右室舒张末容量则扩大,而左室舒张末容量和左室舒张终末压则降低,因左室顺应性下降,左心室前负荷降低,使心输出量减少。 机械通气的方式也影响静脉回流及心输出量的降低程度。控制通气+PEEP,即连续正压通气(continuous positive pressureventilation,CPPV)对心输出量影响较大。因CPPV在整个通气周期内气道中压力始终为正压。而间歇强制通气(intermittent mandatory ventilation,IMV)+PEEP时,患者可间断自主呼吸,平均气道压力较低,故对心输出量的影响小于CPPV。如以连续气道正压(continuous positive airwaypressure,CPAP)的形式接受PEEP治疗,其平均气道压力最低,所以对心输出量的影响比IMV+PEEP还要小些。 由于机械通气对循环系统的作用,故在调整呼气与吸气的比值时,应在保证肺泡通气及氧合的前提下,尽可能缩短吸气时间,减轻其对静脉回流和心输出量的副作用,一般吸气与呼气的比值为1:1.5~1:2。 机械通气对循环的影响,如患者心功能良好,血容量正常,则能通过交感神经反射和血管加压受体使周围静脉收缩,恢复周围静脉与中心静脉的压力差,恢复足够的静脉回流。 三、对中枢神经系统的影响 机械通气时,如通气过度,PaCO2低于2.67kPa(20mmHg),脑血流量可减少到正常血流量的40%。这与呼吸性碱中毒使脑血管收缩、脑循环阻力增加有关。过度通气减少脑血流量的同时,脑脊液压力也降低,故可降低颅内压。因而临床上可应用机械通气,减少头部创伤后的脑水肿及降低颅内压。另一方面,如果机械通气时应用PEEP,尤其是高水平PEEP时(>1.96kPa),胸内压的增加,中心静脉压也增加,可影响大脑静脉回流,血液郁积在头部,使颅内压升高。为减少这种影响,患者的床头应抬高30度。此外当PEEP突然降低时,颅内压也会增加,故如要停用PEEP,则应以0.196~0.490kPa的量逐渐降低。 四、对肾功能的影响 机械通气可使肾血流量、肾小球滤过率和尿量减少,尤其加用PEEP时更为明显。其原因与机械通气时心输出量减少和血压降低、肾血流灌注下降有关。另外也与肾脏神经功能的改变与激素水平的变化有关。机械通气可影响肾交感神经活动,血中抗利尿激素、肾素和醛固酮水平是升高的,这些均能减少尿液生成和排出。
第四节 机械通气的模式现代呼吸机可选择机械通气模式,通气模式(modes of ventilation)可决定呼吸机如何开始吸气和如何对患者的自主呼吸作出反应,包括呼吸机的性能、适应范围及其管道系统等。各种通气模式均有其有利的一面,又有其局限性。现常用的通气模式有以下几种,图28-1示常用的几种通气模式的气道压力曲线。 一、控制通气 控制通气(controlmode ventilation,CMV)是指呼吸机完全取代患者的自主呼吸,并提供全部通气量的工作方式。呼吸机和其管道系统对患者的吸气企图或反应完全置之不顾。患者不能改变和影响通气周期中的任何环节。呼吸机的频率和潮气量均是预置的。应用CMV时,不能允许患者进行自主呼吸,否则会造成患者与呼吸机的拮抗,所以有时需应用镇静剂或麻醉剂来抑制自主呼吸。正由于这个问题,现在CMV应用较小,但是当有呼吸肌麻痹或自主呼吸完全消失时,仍需应用CMV。 二、辅助/控制通气 辅助/控制通气(asist/control mode ventilation,AMV)是指在自主呼吸的基础上,呼吸机再补充自主呼吸通气量的不足。患者自主呼吸初的吸气,在管道中产生负压,这一负压触发呼吸机释出一次潮气量。故患者能控制通气频率,但每次释出的潮气量仍由呼吸机所控制。假如患者的自主呼吸频率低于预置的呼吸机频率,则机械通气转变为CMV。总之AMV只允许患者影响呼吸频率,与CMV相比,患者可触发吸气,减少与呼吸机发生拮抗的可能性。AMV理论上有两个优点:①患者能根据生理要求,自动调节通气量,减少呼吸功;②吸气肌主动收缩,吸气相时使胸内压相对低于控制呼吸,因而可减轻对心脏循环的负担。但实际上AMV只有在呼吸中枢功能正常,吸气肌能产生较强的吸气负压,并且患者能配合的情况下,才能得到较好的效果。重症呼吸衰竭患者因缺乏这些条件,应用AMV不一定能奏效。
图28-1 几种通气模式的典型气道压力曲线 图中虚线示正常的自主呼吸(引自文献1) 三、间歇强制通气(IMV) IMV,即呼吸机在一定预定间隙期间,自动释出预定的潮气量,患者也可自主呼吸,决定自己的呼吸频率和潮气量。IMV自1973年起得到广泛应用,最初是作为脱离呼吸机的一项措施,而现在已成为机械通气的一种模式。IMV与CMV、AMV之不同在于,无论是CMV还是AMV,患者均不能进行任何自主的负压呼吸(AMV、只能使呼吸同步化),IMV则允许患者不受任何阻力影响,自主地呼吸由呼吸机提供的相同温度、湿度和氧浓度的气体,并且呼吸机每隔一预定时间给予一次正压通气,正压通气也不受自主呼吸的影响。IMV有两种,即非同步IMV(简称NIMV)和同步间歇强制通气(synchronized intermittent mandatory ventilation,SIMV)。NIMV可能在自主吸气刚完时,呼吸机又给予一次正压通气,因而可能产生对心、肺功能的副作用,这就导致了正压呼吸与自主呼吸同步技术的出现,SIMV允许患者自主呼吸,每隔预定时间,由患者自主呼吸的吸气负压触发呼吸机,给予一次同步正压通气。SIMV与NIMV相比,非同步的IMV的吸气流量阻力较小,因而所需的呼吸功相当小。而SIMV系统中有一个按需控制阀,吸气初开放时需一定的负压,因而患者所作出的呼吸功较大。但SIMV可连续监测自主呼吸以及呼吸机的潮气量和每分钟通气量,这是SIMV优于NIMV处。 NIMV和SIMV的优点为:①预防患者与呼吸机发生拮抗,达到通气同步化,无需用镇静、麻醉或肌肉松弛剂;②预防呼吸性碱中毒,理论上患者能自行调整PaCO2;③降低气道压力,减少因胸内压升高所致的并发症;④应用SIMV或NIMV时,自主呼吸与机械通气相结合,理论上可使气体均匀地分布到整个肺区;⑤停用(weaning)机械通气的时间可缩短;⑥预防呼吸肌萎缩;⑦减少机械通气对心血管系统的副作用,适用于血流动力学已受损的患者。 但NIMV和SIMV也有缺点:①自主呼吸时因呼吸功的增加,氧耗量也增加;②呼吸驱动力受损患者(如甲状腺功能低下),不适于应用NIMV、SIMV;③如应用不当,停用机械通气的时间反可延长。 四、自主通气 有NIMV或SIMV的呼吸机,如将机械通气频率调为0,则允许患者自行呼吸而无正压通气。现代呼吸机常另外专门设置了自主通气按钮,来调节自主呼吸。自主呼吸时加用PEEP,则为CPAP,有的呼吸机上把这一装置标为CPAP,PEEP为OkPa,则能自主呼吸。 五、扩展型强制每分钟通气(extended mandatory minuteventilation,EMMV) EMMV是呼吸机提供预定的每分钟通气量(MV),这一预定MV可完全由机械通气供给,也可完全由患者的自主呼吸提供,或两者结合起来提供。如自主呼吸的通气量低于预定的MV,不足的气量则由呼吸机按预定频率、以平均潮气量、以正压通气的方式强制供给患者。相反,当自主呼吸通气量大于预定MV时,超出的气量则通过单向活瓣排出。另外如自主呼吸停止时,患者也能获得预定的每分钟通气量。这类呼吸机常有微处理机装置,可进行信息处理,指导呼吸机工作,具有初步人工智能。
第五节 完全通气支持与部分通气支持一、完全通气支持(full ventilatory support,FVS) FVS是指CMV和AMV时,呼吸机提供维持有效肺泡通气所需的全部能量。即不需要患者进行自主呼吸以吸入气体及排出二氧化碳。 FVS适用于下列情况:①呼吸停止;②急性呼吸衰竭;③因呼吸功增加或因呼吸窘迫而使心血管系统不能维持有效的循环;④自主呼吸的驱动力低下,不能产生有效的呼吸肌活动;⑤机械通气治疗开始后12h内,为稳定临床情况及放置必要的治疗和监测导管时也需要FVS;⑥中枢神经系统疾病或功能衰竭;⑦呼吸肌麻痹。 FVS治疗目前规定呼吸机频率在8次/min以上,潮气量为12~15ml/kg,能使PaCO2维持在6.0kPa(45mmHg)以下。所以CMV和AMV均能提供FVS。当IMV(SIMV)频率较高(>8次/min)时,足以维持有效的肺泡通气,使PaCO2维持正常,故也能提供FVS。由于CMV常需用镇静剂或麻醉剂以避免患者与呼吸机发生拮抗,所以目前应用CMV较少。目前临床上喜欢应用IMV或SIMV作为FVS。这是因为IMV(SIMV)容易通过减少呼吸机频率,成为部分通气支持。总之FVS可由各种通气模式(CMV、AMV、IMV、SIMV)来提供。 二、部分通气支持(partial ventilatory support,PVS) PVS是指患者和呼吸机共同维持有效的肺泡通气,换言之,PVS要求患者有自主呼吸,因呼吸机只供给所需通气量的一部分。 PVS的适应证为:①患者有能力进行自主呼吸,并能维持一定的通气量;②自主呼吸与PEEP相结合时,可避免胸内压过度升高;③减少正压通气对循环系统的副作用;④进行呼吸肌锻炼。PVS只能由IMV或SIMV来实施,且呼吸机频率在7次/min以下。据报道目前机械通气治疗12h后,仍用FVS者不足20%,80%以上运用PVS治疗。临床上部分患者不能耐受PVS,原因为①患者临床情况不能适应呼吸功的增加;②技术因素,如使用按需气流系统,传感装置不敏感,患者须用力才能产生一个明显负压,以打开按需阀。这时最好采用FVS。
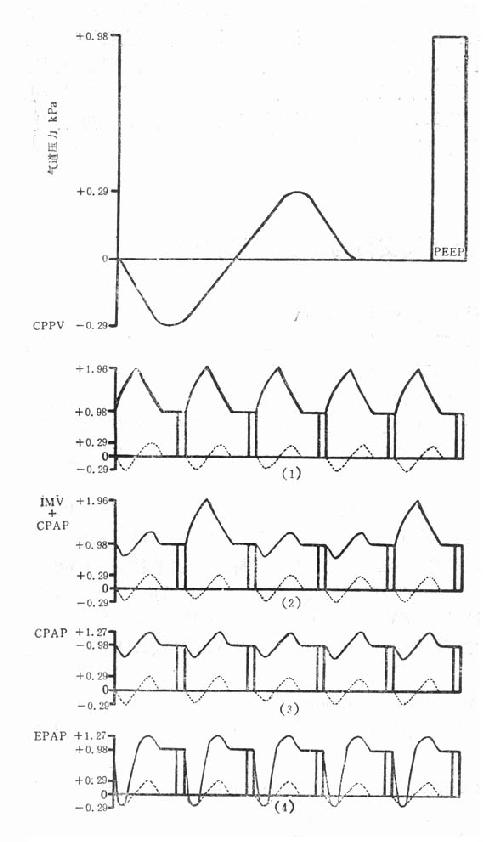
第六节 PEEP和CPAP的应用PEEP为机械呼吸机在吸气相产生正压,气体进入肺部,在呼气末气道开放时,气道压力仍保持高于大气压的一种通气类型。 一、PEEP的功能 PEEP在ARDS中的应用,主要从下列方面改善肺功能和气体交换:①增加功能残气量:PEEP通过扩张肺泡、复原塌陷的肺泡,使功能残气量增加;②改变小气道关闭时的肺容量:PEEP在呼气时使气道内保持正压,故可防止小气道和肺泡早期关闭,并可使关闭的小气道重新充气;③改善肺部顺应性,降低呼吸功;④改善动脉血氧合,使吸氧浓度低于50%,防止氧中毒;⑤改善通气和血流分布,减少肺内分流。
图28-2 PEEP 治疗的各种机械通气类型 (1)CPPV,持续正压通气,PEEP用于接受正压通气(PPV)、进行完全通气支持的患者;(2)IMV+CPAP,部分通气支持的患者应用CPAP;(3)CPAP,持续气道正压,PEEP用于自主呼吸的患者,吸气和呼气时的气道压力均高于大气压;(4)EPAP(expriatory positive airway pressure),呼气末气道正压,PEEP用于自主呼吸的患者,在吸气相,气道压力低于大气压。(引自文献2) 二、PEEP治疗的通气模式 PEEP可用于各种机械通气治疗模式(CMV、AMV、IMV、SIMV及自主呼吸),产生以下几种通气类型(图28-2)。 三、PEEP和CPAP的适应证 (一)ARDS PEEP可防止肺泡萎陷,增加气体分布和交换,减少肺内分流从而提高PaO2。 (二)新生儿透明膜病 连续气道正压治疗可缩短病程和减少病死率。 (三)术后呼吸支持 患者麻醉及术后仰卧时,功能残气量减少,肺内分流增加,可产生低氧血症,PEEP有一定治疗作用。 (四)治疗左心衰竭和肺水肿 PEEP使胸内压升高,左心室后负荷降低,可改善左心室功能。 (五)横膈麻痹 膈神经麻痹为心胸手术并发症,横膈反常运动,通气量减少,可引起低氧血症和增加呼吸功。PEEP或CPAP能增加肺容量和防止反常呼吸。 (六)阻塞性呼吸睡眠暂停 通过鼻腔,用CPAP(0.294~0.981kPa),可防止气道萎陷。 (七)预防性应用PEEP/CPAP 可防止肺泡表面活性物质灭活及肺泡萎陷,但能否降低ARDS的发生率尚有争论。 四、PEEP的应用方式 (一)PEEP的常用水平 为0.981~2.94kPa(10~30cmH2O)。应用时需注意①PEEP的增加或减少应小量进行,通常以增加或减少0.49kPa(5cmH2O)为宜。每次增减之前,应测血气、血压、必要时监测心输出量;②适当的心室充盈(前负荷)对有效的PEEP治疗是必不可少的,故须保证适当的液体入量;③如有心输出量降低的证据(如低血压等),虽已适当增加心脏前负荷及运用心脏正性药物,但仍然无效,则应降低PEEP水平;④吸入氧浓度的改变不要与PEEP水平的改变同时进行;⑤PEEP水平较高时,应进行血流动力学监测。 (二)合宜的PEEP 应为肺部顺应性好,并能获得最大的氧输送,PaO2高,而对心输出量影响最小。因PEEP较高时也会增加并发症,所以现主张应用“最小量”PEEP,合宜的PEEP应是最低的,并能使PaO2≥8.0kPa(60mmHg),吸入氧浓度≤50%,且无明显的血流动力学恶化。 (三)低水平PEEP的应用 也称为生理性PEEP,一般为0.294~0.490kPa(3~5cmH2O)。气管插管时可给予低水平PEEP,目的在于消除气道闭合的倾向及功能残气量降低的趋势。这一低水平PEEP对治疗非心源性肺水肿有益,而对心输出量影响甚微。 (四)PEEP水平的降低 ARDS患者如病情稳定,符合下列标准可缓慢降低PEEP:①无感染且感情稳定;②吸氧浓度<50%;③PaO2高于10.7kPa(80mmHg)已在12h以上;④PEEP降低0.490kPa(5cmH2O)时间为3min,PaO2下降小于20%。 五、CPAP的使用 CPAP可在吸气相及呼气相均保持预定的压力,但呼吸机不主动进行正压通气而靠患者的自主呼吸,来吸入呼吸机提供的湿化的、含一定氧浓度的气体。适用于清醒合作、无二氧化碳潴留、气道防卫机制正常者。 (一)鼻罩CPAP 用于治疗阻塞性睡眠呼吸暂停综合征、较安全易耐受。 (二)面罩CPAP 清醒合作者,如无恶心、呕吐可使用,但有些患者难以耐受。 (三)鼻导管CPAP 将鼻导管插入鼻咽部,CPAP为0.981~1.96kPa(10~20cmH2O)。要注意选用适当的鼻导管。 (四)气管插管使用CPAP 患者需耐受气管插管。 六、反比通气(inverse ration ventilation,IRV) 常规正压通气时,吸/呼之比为1:2或1:3;而反比通气时,吸/呼之比为1.1:1至1.7:1,最高可达4:1,并同时可运用低水平PEEP或CPAP。其特点为吸气时间延长,机制类似PEEP,可增加功能残气量,防止肺泡萎陷,减少肺内分流,增加肺部顺应性,改善氧合。但IRV也有缺点,平均气道压力升高,减少心输出量并增加肺部气压伤的可能性。
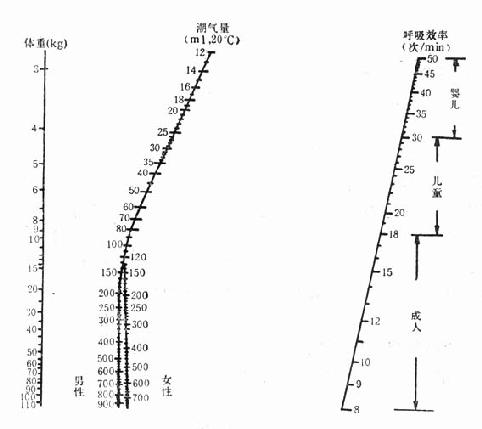
第七节 机械通气治疗和呼吸机的调节一、呼吸机与患者的连接 这关系到机械通气的效果,如连接欠佳,管道漏气,则气道压力下降。发生通气不足,可造成各种并发症。常用连接方式有①接口:置于齿唇之间,与鼻夹配合使用,可用于神志清楚、能合作和短期使用机械通气的患者;②面罩和鼻罩;③气管插管:适用于神志不清或昏迷的患者,包括经口插管和经鼻插管,应用合成材料制成的插管导管,插管可保留14日左右甚至更长时间,但橡胶导管只能保留72h;④气管切开:需长期机械通气的患者,应作气管切开,放置气管套管,其优点为容易清除分泌物,呼吸道阻力及死腔明显减少,患者可以进食。为避免漏气,无论气管插管还是气管切开插管,通气管均应带套囊。套囊的充气量以刚能阻止漏气为度,每4h开放套囊5min,以避免气管壁长期受压造成坏死。目前较理想的套囊为低压套囊,注气后压力可均匀地加在气管内壁上,压力不高,但可取得密闭效果。 二、合理设置各项工作参数 (一)呼吸频率、潮气量和每分钟通气量 通常可按机械呼吸常数列线图(图28-3)来调节呼吸频率和潮气量。COPD患者,呼吸频率可选用8~12次/min;限制型通气功能障碍患者,呼吸频率可为12~18次/min。机械通气时,潮气量较大,一般为600~800ml,每分钟通气量为10000~15000ml,这与呼吸机有较大的死腔有关。机械通气时,部分气体被压缩在管道中而不能释放给患者,这部分气量受吸气峰压、管道、湿化器水位的影响,一般0.098kPa(1cmH2O)的气道压力损失3~8ml潮气量。临床上每分钟通气量可以实际监测到的数据为准。
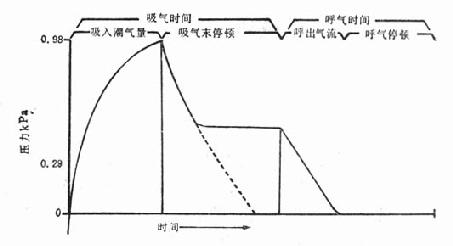
图28-3 机械呼吸常数列线图 (二)吸氧浓度 机械通气开始时,吸氧浓度应为100%,以防止任何可能出现的低氧血症,测定血气分析后可降低吸氧浓度,使PaO2低于8.0kPa(60mmHg)。 (三)吸/呼时间比 该比值的调节,要考虑呼吸和循环两方面,既要使吸气在肺内分布均匀,肺泡气能充分排出,又不增加心脏循环的负担。通常吸气时间为0.5~1.5s,很少超过2s。吸/呼之比为1:2,但COPD患者可为1:3到1:5,而限制型通气障碍患者可为1:1到1:1.5。 (四)通气压力 定压型呼吸机,气道压力决定呼吸机吸气相和呼气相的交换及潮气量的大小。该参数应根据气道阻力和肺顺应性而定,肺内轻度病变时为1.18~1.96kPa(12~20cmH2O),中度病变需1.96~2.45kPa(20~25cmH2O),重度病变需2.45~2.94kPa(25~30cmH2O),对严重肺部疾病或支气管痉挛的患者可达3.92kPa(40cmH2O)。定容型呼吸机,通气压力取决于潮气量、流速、气道阻力、肺部顺应性等因素。这类呼吸机设有压力限制,达到一定压力时,停止吸气并开始呼气,以防止产生肺部气压伤。通常这一压力限制应高于正常通气压力约1.47~1.96kPa(15~20cmH2O)。造成压力过高的原因有:分泌物阻塞、管道扭曲或受压、患者与呼吸机拮抗等。 (五)高峰流速率(peakflow rate,PFR)呼吸机释出潮气量时的最大流速率。通常呼吸机释出一个方形流速波,流速迅速上升,在整个吸气时期内维持该流速(某些呼吸机也用逐渐下降的流速波)。流速率应与迅速释出的潮气量相匹配,如潮气量或呼吸频率增加时,高峰流速率也应增加,以维持适当的吸/呼比例。使用常规潮气量和频率时,高峰流速率一般为40~60L/min较为合宜。 (六)灵敏度(sensitivity)有的呼吸机上也称为触发水平(trigger)。该参数用来决定呼吸机对患者自主呼吸的反应。灵敏度是指在该触发水平上,呼吸机能为患者自主呼吸所触发,以AMV或IMV的形式协同呼吸。降低灵敏度,则患者需要作出较大努力来触发一次呼吸;如灵敏度太敏感,患者很易触发呼吸机,造成实际呼吸频率的增加,导致通气过度。CMV时灵敏度钮关闭,这样呼吸机对自主呼吸无反应。有的呼吸机(如Servo900B)应用PEEP时,灵敏度应作相应调整,实际灵敏度为PEEP与调节值的差值。 (七)叹气功能(sigh)正常自主呼吸时潮气量为5~7ml/kg。如机械通气也选用该潮气量作标准,则会产生气道陷闭及微小肺不张,使肺内分流增加。而健康人常有偶尔叹气(为潮气量的2~4倍),可避免此类并发症。现代呼吸机备有叹有功能,模仿正常人的呼吸,一般每小时为10~15次叹气样呼吸,叹气的气量为潮气量的2~2.5倍,可预防肺不张。但一般呼吸机所用的潮气量较大,故叹气功能常不需要。 (八)吸气末停顿(end-inspiratorypause,EIP) 又称吸气屏气或吸气平台(图28-4)。EIP占吸气时间5%~15%,或占整个呼吸周期的30%左右,有血流动力学损害或患心血管疾病者,可设在5%~7%。EIP的主要作用使气道压力提供最佳的吸入肺泡气分布,减少死腔量。现在机械通气时,常把EIP作为常规,EIP尤其对肺部顺应性明显下降或气道阻力显著增加的患者有效。
图28-4 正压通气和吸气末停顿的压力曲线图解 阴影部分表示向气道释出一定潮气量后的吸气时间,气道压力的迅速下降,是因为气 流从上气道分布到肺之缘故,压力平台可维持到呼气开始。(引自文献2) 三、湿化(humidification) 气管插管或切开后,患者丧失了呼吸道天然的湿化功能,加上使用呼吸机,通气量增加,呼吸道丧失大量水分,可造成分泌物干结,纤毛运动减弱,易发生肺部感染。为克服这一缺点,可采用加热湿化、喷雾湿化或超声湿化等方法来湿化吸入气体。湿化的程度与温度、气体与水接触面积以及时间成正比。现较理想的为恒温湿化器,每日湿化水量为500~600ml。至于吸入气体的相对湿度应达到100%,而温度则接近32℃即可。吸入气温度太高可影响肺功能,也可产生呼吸道灼伤,高于41℃时纤毛活动可停止。另外湿化过度可导致水潴留、心力衰竭、肺不张及肺部感染。近来推荐使用一种热和湿气交换过滤装置(如
四、自主呼吸和呼吸机的同步 机械通气时,有时自主呼吸和呼吸机会发生拮抗,可导致每分通气量下降、气道压力增加、呼吸功的增加并可加重循环系统负担,这样非但不能达到机械又通气的目的,反而可引起休克和窒息。拮抗的原因有:①呼吸机调节不当,通气不足;②痰液阻塞气道或管道漏气;③患者咳嗽、疼痛或体位不当;④气管插管滑入右主支气管、气胸、支气管痉挛及病情恶化(并发心力衰竭、肺栓塞等)。 临床上可采取下列措施,处理自主呼吸和呼吸机的拮抗。①必要的体格检查:观察胸廓扩张情况,听诊呼吸音,作血气分析,摄床旁胸部X线片明确气管插管位置及肺部情况;②手控气囊法:机械通气前可先用简易呼吸器过渡,逐渐增大压力及通气量,待缺氧缓解,PaCO2降到一定水平时,自主呼吸消失或减弱,再使用呼吸机;③适当调节呼吸机的灵敏度:患者的吸气在呼吸道内产生的负压(-0.098~-0.196kPa)可触发呼吸机,从而达到同步化;④必要时应用药物抑制自主呼吸:如安定、吗啡、巴夫龙(Pavulon,Pancruoniun)等;⑤处理管道漏气、吸引气道分泌物,如有气胸应及时治疗。
第八节 机械通气的并发症一、气管插管、套管的并发症 (一)插管困难 进行气管插管的时间超过3min或试插3次以上时,为插管困难,可能导致胃内容物吸入、胃扩张、气囊划破等。 (二)右主支气管内插管 插管过深或固定不佳,均可使导管进入支气管。因右主支气管与气管所成角度较小,插管易进入右主支气管,可造成对侧肺不张及同侧气胸。插管后应立即听诊双肺,如一侧肺呼吸减弱并叩浊提示肺不张,呼吸音减低伴叩诊呈鼓音提示气胸。发现气胸应立刻处理,因这类气胸往往是张力性气胸。 (三)气管粘膜溃疡、出血 气囊充气过多、压力太高,压迫气管,气管粘膜缺血坏死,形成溃疡,可造成出血。现提倡使低压高容量气囊,避免充气压力过高,能减少这类并发症。 (四)气管导管阻塞 分泌物的粘连可引起导管部分阻塞或完全阻塞,故在通气治疗应经常吸引和清除分泌物,必要时要更换气管导管。 (五)导管脱出或自行拔管 对神志不清的患者,应防止自行拔管。 二、机械通气的直接并发症 (一)通气不足 管道漏气或阻塞均可造成潮气量下降,肺部顺应性下降的患者,如使用潮气量偏小,可造成通气不足;自主呼吸与呼吸机拮抗时,通气量也下降。 (二)通气过度 潮气量过大、呼吸频率太快可造成通气过度,短期内排出大量二氧化碳,导致PaCO2骤降和呼吸性碱中毒。 (三)低血压 机械通气时,因心输出量的下降可发生低血压。对血压明显下降的患者,除适当调节潮气量、吸/呼之比及选用最佳PEEP外,还可选用下述措施:①适当补充血容量,使静脉回流量增加,恢复正常的心输出量;②应用增强心肌收缩药物,选用氯化钙、多巴胺、多巴酚丁胺或洋地黄增强心肌收缩力。 (四)肺部气压伤 机械通气时,如气道压力过高或潮气量过大,或患者肺部顺应性差、原患肺气肿、肺大疱等,易发生肺部气压伤。包括肺间质水肿、纵隔气肿、气胸等。为预防肺部气压伤,可采用较低的吸气峰压。 (五)肺部感染 呼吸机的应用,原有的肺部感染可加重或肺部继发感染。这与气管插管或切开后,上呼吸道失去应用的防卫机制及与吸引导管、呼吸机和湿化器消毒不严有关。 (六)胃肠道并发症 如气囊充气不足,吸入气体可从气囊旁经口鼻逸出,引起吞咽反射亢进,导致胃肠充气。 (七)少尿 长期机械通气的患者,可影响肾功能,出现少尿与水、钠潴留。
第九节 机械通气的监护和呼吸机的停用一、机械通气的监护 (一)呼吸机运转的监护 定容型呼吸机,应观察输入压力的变化。在每分钟通气量不变时如压力增加,表示呼吸道或管道阻塞或肺部病变加重;压力减低,表示有漏气或肺部病变好转。定压型呼吸机,需监测潮气量或每分钟通气量。 (二)临床观察 ①一般情况:缺氧或二氧化碳潴留时,患者可有烦躁、意识障碍、惊厥等症状;②肺部检查:机械通气时,两侧胸廓活动应对称,呼吸音应一致;③循环系统:观察心率、心律、血压和心电图的变化。如病情恶化,表现为肢体潮冷、血压下降和尿量减少;呼吸机输入压力过高,血压也可下降;病情好转时则血压稳定、肢体温暖,尿量超过每小时0.5ml/kg。 (三)肺功能的监护 ①血气分析:机械通气开始后30min应作首次血气分析,尽可能应用较低的吸氧浓度,而使PaO2维持在8.0kPa(60mmHg);PaCO2为观察通气的指标,但不急于使PaCO2恢复至正常,最好维持在5.33~6.67kPa(40~50mmHg)。②呼出气监护:有些呼吸机有CO2分析仪,可监测呼气末的二氧化碳浓度以间接了解体内的二氧化碳变化(正常人呼气末二氧化碳浓度约5%)。③呼吸功能监护:机械时需监测潮气量、肺部顺应性、吸气峰压、气道阻力、吸氧浓度等,应用现代呼吸机可在床边迅速读出这些指标。④胸部X线片:可帮助确定插管位置、发现肺水肿及并发症(气胸、皮下气肿等)、发现肺部感染、肺不张等,胸部创伤性检查后,应常规摄胸部X线片;⑤血流动力学监测:测定心输出量以监护血容量及选择最佳PEEP,并可测定肺动脉楔压。 二、停用呼吸机的标准 机械通气治疗后患者病情改善、呼吸功能逐渐恢复,需考虑停用呼吸机,符合下述标准者可停用。①所需机械通气治疗的基础疾病或创伤已稳定或得到明显改善;②败血症已得到控制;③心血管功能需基本稳定,心脏指数大于2L/(min·m2);④每分钟通气量应小于180ml/(kg·min);⑤吸氧浓度小于40%时,PaO2大于8.0kPa(60mmHg);⑥PEEP≤1.96kPa(10cmH2O):如大于1.96kPa(10cmH2O)则不可能成功地停用呼吸机。 三、停用呼吸机的方法 (一)短暂停机试验法 开始停用呼吸机时,每日停用3~5次,每次5~10min。停用时观察一般情况,如无异常逐渐增加停用次数和时间,直到完全停用。 (二)IMV法 IMV是为停用呼吸机而设计的。通过逐渐降低IMV频率,使自主呼吸次数增加。在呼吸机的协助下,增加患者呼吸肌肉活动,使患者在体力及精神上得到支持。待IMV频率降至2次/min时,且患者呼吸平稳、血气大致正常,即可停用呼吸机。 (三)T管法 在气管套管上连接一个T形管,可保证局部氧环境的稳定,气源流量10L/min,贮气管至少有120ml容量,即可保证50%的吸氧浓度。此法可用于机械通气时吸氧浓度已降到40%以下的患者。 四、拔管 停用呼吸机之后,可继续让患者通过气管插管或气管切开套管,吸入含一定氧浓度的湿化、加温的气体,同时观察一般情况、血气以证实患者不再需要机械通气治疗,即可拔管。对停用呼吸机无困难者只需观察1h左右,但长期通气治疗的患者,停用呼吸机后至少观察24h以上。 (一)拔除气管插管 拔管之前需对患者作适当解释。患者取半坐位,先用简易呼吸器给予人工呼吸,使患者肺部充分扩张,同时吸氧。然后吸引气道、口腔内的分泌物,尤其要吸引套囊周围的分泌物。再抽尽套囊内的气体,即可迅速拔管。拔管后立即让患者咳嗽,使呼吸道保持通畅。选择拔管的时间,一般应在上午,以便监护患者。有些患者拔管之后可出现喉部水肿,表现为吸气性呼吸困难,临床上可发现患者在吸气时,胸骨上窝及气管和软组织发生回缩,伴吸气性哮鸣音。如发生此类情况首先保守治疗。①吸入冷的湿化气体;②患者取坐位;③肾上腺素(1‰)0.25到0.5ml,加入3ml生理盐水,用面罩湿化吸入,每3~4h一次;④氟美松1mg加入10ml生理盐水吸入;⑤短期内(约3日)应用氟美松4mg静脉注射,每4~6h一次,如无效或出现威胁生命的气管阻塞,则需立即重新插管,插管时可选用较小的气管插管,或作气管切开。 (二)拔除气管切开套管 一般说来与上述方法大致相似。拔除后需用无菌纱布覆盖切开口,当患者咳嗽或说话时,应该用手按压该部位,切开口几日后可闭合。拔管后几小时内应禁食,以后先进流食,如无吸入再进普通饮食,个别患者拔管后有吞咽功能受损,严重者可持续几周
第十节 氧气治疗氧疗的目的在于提高动脉血氧分压、氧饱和度及氧含量以纠正低氧血症,确保对组织的氧供应,达到缓解组织缺氧的目的。氧气如同药物一样应正确应用。氧疗有明确的指征,有其流量,并应通过临床观察及实验室检查帮助估计适当的流量。 一、氧疗的指证 (一)心脏、呼吸骤停 任何原因引起的心脏停搏或呼吸骤停者,在进行复苏时应立即氧疗。但应注意,如患者无呼吸,可用简易呼吸器,或气管插管可用呼吸器或麻醉机加压给氧。 (二)低氧血症 无论其基础疾病是哪一种,均为氧疗的指证。从氧解离曲线来看,PaO2低于8.0kPa(60mmHg),提示已处于失偿边缘,PaO2稍再下降会产生氧饱和度的明显下降。按血气分析,低氧血症分为两种。①低氧血症伴高碳酸血症:通气不足所致的缺氧,伴有二氧化碳潴留,氧疗可纠正低氧血症,但无助于二氧化碳排出,如应用不当,反可加重二氧化碳潴留。②单纯低氧血症:一般为弥散功能障碍和通气/血流比例失调所致。弥散功能障碍,通过提高吸入氧浓度,可较满意地纠正低氧血症,但通气/血流比例失调而产生的肺内分流,氧疗并不理想,因为氧疗对无通气的肺泡所产生的动静脉分流无帮助。 (三)组织缺氧 心输出量下降、急性心肌梗死、贫血时,可能并无明显的低氧血症,但组织可有缺氧。这时测定混合静脉血的PO2可作为组织氧合指标。氧疗有效时组织缺氧改善,混合静脉血的PO2可达4.67kPa(35mmHg)以上。 二、氧疗的目的 (一)纠正低氧血症 氧气可提高肺泡内氧分压,增加氧弥散量,使肺毛细血管的氧分压上升,纠正因通气/血流比例失调及弥散功能障碍所引起的低氧血症,使PaO2上升。 (二)减少呼吸功 对低氧血症的反应,通常是呼吸功的增加。氧疗能使肺内气体交换恢复到较正常水平,以维持适当的肺泡氧分压,使总通气量下降,减少呼吸功,降低氧耗量。 (三)减轻心脏负荷 心血管系统对缺氧和低氧血症的反应为心率增快,增加心脏作功,氧疗能有效地降低心脏的作功、减轻心脏负荷。 三、氧疗的方法 目前氧疗方法,按氧流量的大小可分为低流量系统和高流量系统两大类。低流量系统所供给的气流不能完全满足吸入气量的需要,因而必须提供室内空气以补充部分吸入气体;高流量系统则能完全满足所有吸入气量的需要。 过去常把鼻导管给氧提供的流量作为低浓度供氧技术,这一所谓“持续低流量”给氧曾风行一时,许多人认为“低流量给氧”即为“低浓度给氧”的同名词,实际上之种看法是不正确的。因为氧流量只是关系到全部气体的流量,而吸入氧的浓度又是另一不同的概念。各种氧流量所提供的吸氧浓度,只是由不同的设备以及患者自身因素所决定。低流量系统供氧时可提供低浓度的氧,也可提供高浓度的氧;而高流量系统供氧也能提供从低浓度至高浓度的氧。 (一)高流量系统供氧 该系统提供全部的吸入气量,换言之,患者只呼吸来自该系统的气体。高流量系统供氧的特点为能够提供稳定的吸氧浓度,包括从低浓度到高浓度的氧,吸入氧浓度从24%~70%,所以高流量供氧并非是吸入高浓度的氧。 最常用的高流量供氧系统为Ventruri面罩。其原理为高速氧气喷射通过一限定的管道,在其周围产生一种负压,即气体流动的Bernoulli原理,将周围空气从侧孔吸入,使空气进入吸入气流。通过改变氧气流速和流出口径,以及调节管道壁上侧孔大小就可以控制吸入的高气量,从而调节吸入氧的浓度,使之达到预定水平。 高流量系统有以下优点:①只要该系统调节适当,可供给持久和正确的吸氧浓度,并不受患者通气量的变化;②能控制吸入气体的温度和湿度;③可监测吸入氧浓度。但需注意高流量供氧系统必须满足患者吸气高峰流速,一般至少应为每分通气量的4倍,才能保证吸氧浓度恒定。 (二)低流量系统供氧 由于该系统所释出的气流速度较低,所以不能完全提供全部吸入气量,故部分潮气量将由室内空气供给。这种方法可使吸氧浓度从21%到80%。低流量系统供氧方法如下。 1.鼻导管法 用橡皮导管经一侧鼻孔置于鼻咽部,使用简便,为常用的给氧法,缺点为易被分泌物所阻塞。吸氧浓度可用公式:吸氧浓度(%)=21+4×氧流量(L/min)。 2.面罩法 吸入氧浓度可达50%~60%,但面罩密闭,患者不舒服。 3.贮氧气囊面罩法 可提供高浓度氧,吸入氧浓度可达70%。 4.T管法 见前述。 这些为传统的供氧方式,较为方便。但其缺点是吸入氧浓度不稳定且不能精细的调节,受下列因素的影响。①患者的通气类型:潮气量和频率;②氧流量(L/min);③贮氧气囊的大小:一般说来,在相同的氧流量时,患者通气量越大,则吸氧浓度就越低;反之通气量越小,吸氧浓度就越高。此外,面罩给氧时吸氧浓度较鼻导管法要高,如再加用贮氧气囊,则吸氧浓度可达70%。 四、高压氧疗法 高压氧是用高于101.325kPa(latm)的100%氧,其目的在于改善组织缺氧,并可在厌氧菌感染时,抑制厌氧细菌生长。高压氧能增加血液中的氧溶解量。在303.975kPa(3atm)下吸入100%氧,血浆中溶解的氧可达6.6ml,这些物理溶解的氧能为组织利用。高压氧疗的指征为①失血性贫血;②一氧化碳中毒;③急性氰化物中毒;④急性气体栓塞;⑤气性坏疽等。 五、氧疗效果的监测 临床上可从三方面来判断。①心血管系统反应:氧疗后应观察神志、血压、心率、心律、周围组织灌注(皮肤色泽等),记录尿量。如氧疗效果理想,则上述指标应有明显改善。②呼吸系统的反应:氧疗后,呼吸困难、气促等应改善,呼吸运动平稳,呼吸频率变慢,呼吸功减少。③血气分析示PaO2上升。 六、氧疗的副作用及氧中毒 氧疗如使用不当,可产生以下副作用,严重时可出现氧中毒。 (一)二氧化碳潴留 低氧血症时,PaO2的降低可刺激颈动脉窦化学感受器,反射性兴奋呼吸中枢,增加肺部通气。如果患者的呼吸是靠这一反射兴奋维持时(如肺原性心脏病),吸入高浓度的氧后,PaO2的升高可使这一反射机制消除,抑制患者的自主呼吸,使肺泡通气量下降,造成PaCO2上升,甚至可出现肺性脑病。故对这类患者应给予低浓度的氧吸入,氧疗时监测患者的PaCO2变化。 (二)吸收性肺不张 高浓度氧吸入后,使肺泡内氮气大量被冲洗出去,肺泡氧分压逐渐升高。当有支气管阻塞时,肺泡内氧即可被肺循环的血流迅速吸收,产生肺不张。 (三)氧中毒 长期吸入高浓度的氧可发生氧中毒,使肺泡表面活性物质减少,纤毛活动被抑制,肺毛细血管充血,通透性增加,引起肺泡内渗液,出现肺水肿。长期氧中毒可出现肺间质间质纤维化。氧中毒的危险性由两个因素所决定。①吸入氧浓度;②吸氧时间。 1.氧中毒的症状 氧中毒的早期表现为气管刺激症状,如难以控制的干咳、呼吸急促、胸骨后锐痛等。通常吸入100%的氧后约6h内可发生这些症状。早期肺功能可无异常,18h后出现肺活量降低,继而肺顺应性下降。24~48h内可伴发ARDS,发生肺间质和肺泡内液体渗出。由于肺部毛细血管上皮受损,可有咯血的临床表现。3天后肺泡细胞受影响,肺泡表面活性物质减少,胸部X线片可见到双侧弥散性浸润灶,可有肺不张。晚期表现为肺间质纤维化及多脏器功能受损,以至死亡。 2.氧中毒的预防 目前认为吸入60%~70%的氧在101.325kPa(latm)下可安全使用24h;40%~50%的氧则能继续使用24h;如吸氧浓度大于40%,2~3天后氧中毒的可能性大为增加。所以对需要氧疗的患者应有的放矢,不能因低氧血症而盲目提高氧浓度(如有肺内右向左分流的存在,提高吸氧浓度无效)。氧疗的同时应辅以其他必要的治疗措施,如应用支气管扩张药、积极排痰、应用强心利尿剂等,必要时可应用PEEP,使吸氧浓度能保持在能产生氧中毒以下的水平,同时使PaO2能达到8.0~9.33kPa(60~70mmHg)以上的水平。 (蔡柏蔷)
参考文献[1]Cane RD, et al: Mechanicalventilation support.JAMA 1985;254:87 [2] 朱贵卿等:呼吸内科学,第一版,北京人民卫生出版社,1984 [3]Otto CW: Ventilation management in the critically III.Emerg Med Clin NorthAmerica 1986,4:635 [4]Luce JM: The cardiovasculareffects of mechanical ventilation and positive end-expiratorypressure.JAMA1984;252:807 [5] 蔡柏蔷等:呼气末正压通气在成人呼吸窘迫综合征中的应用。国外医学·呼吸分册1987;3:133. [6]Shapiro BA,et al: Positive end-expiratory pressure therapy in adules withspecial reference to acute lung injury:A review of the literture and suggestedclinical correlations .Critical Care Med 1984;12:127 [7]Popovich J Jr:Mechanical ventilation:Physiology, equipment design andmanagement .Postgrad Med 1986,79:217 [8]Hall JB, et al: Liberationof the patient from mechanical ventilation.JAMA 1987;257:1621 [9]Tinits P: Oxygen therapy and oxygen toxicity.Am Emerg Med 1983;12:321
…… 第23章 急性呼吸衰竭与成人呼吸窘迫综合征 第24章 支气管哮喘的诊治 第25章 咯血 第26章 肺栓塞 第27章 自发性气胸 第28章 机械通气和氧气治疗(当前页) 第29章 呼吸系统急诊时用药 第30章 肿瘤引起的气管阻塞 第五篇 消化系统疾病急诊 第31章 消化道出血 …… |
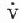 E),L/min
E),L/min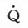 )比例的影响 正常人在自主呼吸时,因重力影响可引起胸腔内压力梯度的变化,有利于吸入气体分布到肺下部。机械通气时,这种压力梯度被改变,全肺可发生通气分布不均。由于重力影响,肺血流在肺下垂部位分布较多,所以机械通气时可产生较大的
)比例的影响 正常人在自主呼吸时,因重力影响可引起胸腔内压力梯度的变化,有利于吸入气体分布到肺下部。机械通气时,这种压力梯度被改变,全肺可发生通气分布不均。由于重力影响,肺血流在肺下垂部位分布较多,所以机械通气时可产生较大的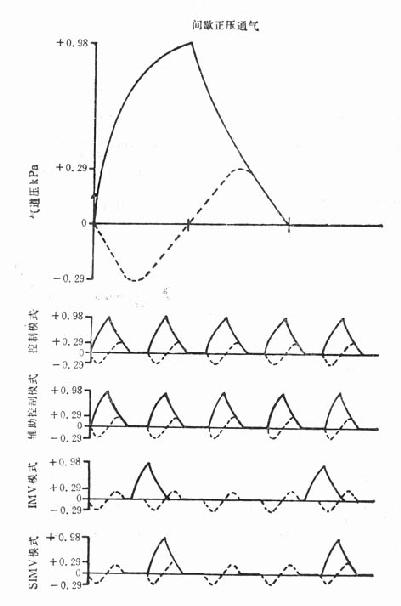
 Eedith),过滤装置放在气管切开套管(或插管)与呼吸机管道的连接处,用来湿化吸入气体,并且作细菌过滤器,一次性使用。一般现代呼吸机上还设有药物雾化器,利用射流及虹吸原理,将药液喷击成细小的雾状颗粒,随吸入气流进入肺部。
Eedith),过滤装置放在气管切开套管(或插管)与呼吸机管道的连接处,用来湿化吸入气体,并且作细菌过滤器,一次性使用。一般现代呼吸机上还设有药物雾化器,利用射流及虹吸原理,将药液喷击成细小的雾状颗粒,随吸入气流进入肺部。