|
《人体寄生虫学》 > 第十六章 线虫
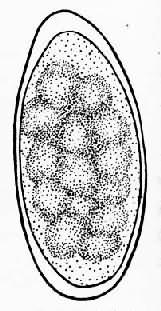
第九节 其他人体寄生线虫一、东方毛圆线虫 东方毛圆线虫(Trichostrongylus orientalis Jimbo,1914)成虫体纤细,无色透明,角皮具不明显的横纹,口囊不显着,咽管圆柱状,约为体长的1/7~1/6。雄虫大小为4.3~5.5×0.072~0.079mm。尾端具交合伞,由左右两叶组成,有一对短粗交合刺,相等同型,末端有小钩。雌虫大小为5.5~6.5×0.07mm,尾端呈锥形,阴门位于虫体后1/6处,子宫内含虫卵5~16个。虫卵长圆形,无色透明,大小为80~100×40~47µm,似钩虫卵而略长,直径一般超过横径2倍以上, 一端较圆,另一端较尖,一侧常较另一侧稍隆起。卵壳很薄,卵膜密接于卵壳内面,但在两端可见空隙,尤以尖细端明显。新鲜粪便中的虫卵,一般多见卵细胞已分裂为10~20个细胞(图16-23)。
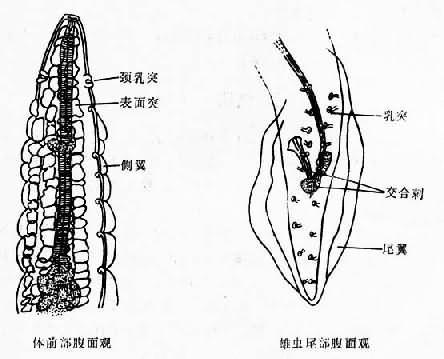
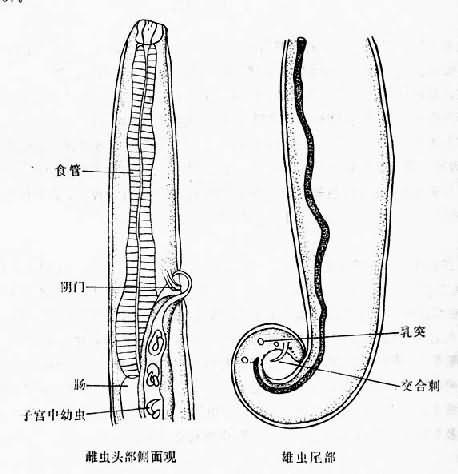
图16-23 东方毛圆线虫卵 成虫寄生于绵羊、骆驼、马、牛及驴等食草动物胃及小肠内,也可寄生于人。虫卵在外界土壤中发育,幼虫孵出后经2次蜕皮发育为感染期幼虫,人常因食生菜而经口感染。在肠腔内幼虫经第3 次蜕皮后,钻入小肠粘膜,约经数日自粘膜逸出,进行第 4次蜕皮,然后以头端插入肠粘膜,发育为成虫。 本虫所引起的病理改变不甚明显。一般腹痛症状似较感染钩虫所引起的略显著,嗜酸性粒细胞增多一般在10%以下,严重患者也可出现贫血及由虫体代谢产物所引起的毒性反应。但因本虫常与钩虫感染混合存在,故难于确定哪些症状系由本虫而不是由钩虫所致。 实验诊断以在粪便中查见虫卵为准,但需注意与钩虫卵鉴别。 东方毛圆线虫主要分布于农村,似有一定的地区性。如四川个别地区(潼南县)感染率可高达50%。 本病的防治原则与钩虫病相似。 二、美丽筒线虫 美丽筒线虫(Gongylonema pulchrum Molin,1857)主要寄生于哺乳动物(特别是反刍动物)的口腔与食管粘膜和粘膜下组织,偶而可寄生于人体引起美丽筒线虫病(gongylonemiasis)。 形态 成虫细长如线状,乳白色。寄生于反刍动物体内者:雄虫长21.5~62mm,宽0.1~0.36mm。雌虫长70~145mm,宽0.2~0.53mm。但在人体寄生的虫体较小,国内记载雄虫长21.00~30.68mm,宽0.16~0.23mm,雌虫长32~68.8mm,宽0.2~0.37mm。体表具纤细横纹。前端正中有口,呈漏斗形,口小,周围有分叶状的唇,上有8个小乳突,唇外有一领环,在领环之外左右各有1头感器,其外圈有8个乳突。虫体前段具有成行排列、大小不等、数目不同的花缘状表层突,在前端排列成4行,向后延伸至接近侧翼处增为8行。近头端两侧各有颈乳突1个,其后有呈分布状的侧翼,一直伸展至后端表皮突终止处。雄虫尾部有明显的尾翼,两侧不对称,尾部肛门前后有成对的乳突,一般为肛前5对,肛后4对,尾部末端4对。交合刺2根,左刺细长,右刺甚短。雌虫尾端不对称,钝锥状,略向腹面弯曲,阴门位于肛门的稍前方。子宫粗大,内含大量虫卵。虫卵呈椭圆形50~70µm×25~42µm,壳厚而透明,内含幼虫(图16-24)。
图16-24 美丽筒线虫 生活史 美丽筒线虫的终宿主和中间宿主的范围均颇广泛。自然感染的终宿主有水牛、黄牛、山羊、绵羊、马、驴、骡、骆驼等反刍动物,以及家猪、豪猪、猴、熊、狗、鼠等动物。牛、羊、猪为其专性宿主,人偶可为终宿主。鞘翅目的金龟子科和天牛科的多种甲虫及蜚蠊目的蜚蠊(蟑螂)可为其中间宿主。 成虫寄生于终宿主的口腔、食管粘膜或粘膜下层,雌虫所产生的含蚴虫卵可由粘膜的破损处进入消化道并随粪便排出体外。如被中间宿主吞食,卵内幼虫在消化道内孵出并穿过消化道而钻入昆虫的血腔,蜕皮2次,发育为囊状的感染期幼虫。终宿主吞食此期幼虫后,幼虫破囊而出,侵入胃或十二指肠粘膜,再潜行向上至食管、咽或口腔等粘膜内寄生。约经两月,发育为成虫。在人体寄生的虫数大多为1~10条。成虫在人体内寄生时间通常为1年半左右,长者可达5年以上。 致病与诊断 本虫在人体主要寄生于口腔(如上唇、下唇颊部、舌下、舌下系带、牙龈、硬腭、软腭、领颔角、扁桃体等)、咽喉或食管粘膜下层。曾有人从一患者鼻涕中检获1条成虫,故本虫亦有可能寄生于鼻粘膜下。本虫可在粘膜及粘膜下层自由移动,有时移动较快,故寄生部位常不固定。在寄生部位的粘膜上可出现小疱及白色的线形隆起。由于虫体移动的刺激,可引起口腔内异物虫样蠕动感、麻木感,甚至影响说话,声音嘶哑等。局部可有发痒、肿胀、疼痛、粘膜水疱、血疱等。寄生于食管时可造成粘膜溃疡、吞咽困难。血中嗜酸性粒细胞增多,有时可高达20%。取出虫体后症状即可自行消失。 初步诊断可根据病史和口腔症状,如以针挑破有虫体寄生移行处的粘膜,取出虫体镜检方可确诊。在受染者的唾液及粪便中一般找不到虫卵,故查卵诊断意义不大。 流行与防治 动物感染的分布属世界性。人体病例首先由Leidy(1850)在美国费城发现,以后世界各地有陆续散在病例报道,如意大利、前苏联、新西兰、保加利亚、斯里兰卡、摩洛哥、奥地利、土耳其、匈牙利、德国、美国和中国等。我国从1955年在河南发现第一例后,迄今已在山东、辽宁、黑龙江、河南、河北、湖南、湖北、江苏、福建、广东、山西、陕西、甘肃、内蒙古、青海、四川及天津、北京、上海等19个省、市、自治区共发现80多例。根据国内病例分析,以儿童及青壮年为多,年龄最小者6岁,最大者62岁。 人体感染与卫生条件和饮食、饮水习惯,如生食或半生食含有感染性幼虫的昆虫宿主或生水有关。例如山东有些地区曾因烤吃或炒吃蝗虫、螳螂、甲虫等昆虫而感染。山西有些地区儿童喜烧食屎甲虫。实验证明幼虫能在甲虫体内越冬。亦可由于中间宿主跌落水中,死后解体,幼虫逸出至外界环境,污染水源、蔬菜或食物,这种幼虫仍具侵袭力。 本病的主要治疗方法是挑破寄生部位粘膜取出虫体,症状即可消失。预防的主要措施是消灭和禁食甲虫、蝗虫、蜚蠊等昆虫;注意个人卫生,不饮生水等。 三、结膜吸吮线虫 结膜吸吮线虫(Thelazia callipaeda Railliet & Henry,1910)主要寄生于犬、猫等动物眼部,也可寄生于人眼,引起结膜吸吮线虫病(thelaziasis)。人体病例于1917年首见于我国北京及福建,迄今在我国报道的病例已达200余例。因本虫多发现于亚洲地区,故又称东方眼虫。 形态 成虫细长,在人眼结膜囊内时呈淡红色,半透明,离开人体后为乳白色。体表角皮除头、尾两端外均具有微细横纹,横纹边缘锐利呈锯齿形。头端钝圆,无唇,有角质口囊,其外周具乳突两圈,内圈6个,外圈10个。口囊后方为圆柱形的食管。雄虫长4.5~15mm,宽0.25~0.75mm,尾端向腹面弯曲,由泄殖腔伸出长短、形态各异的交合刺两根。雌虫较大,长6.2~20.0mm,宽0.3~0.85mm。肛门距尾端很近,阴门位于虫体前端食管与肠支连接处之前。在雌虫泄殖腔前后及雌虫肛门附近均有一定数量的乳突(图16-25)。
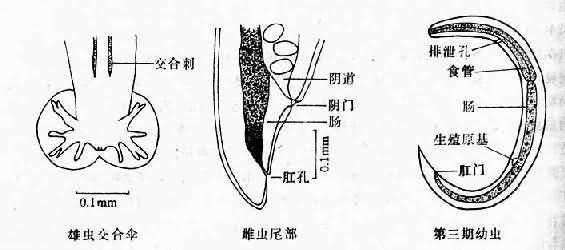
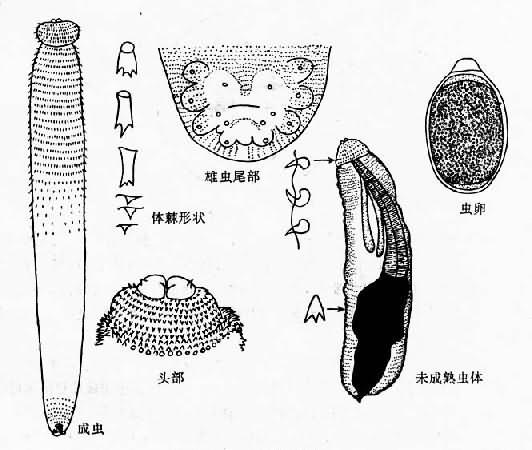
图16-25 结膜吸吮线虫 虫卵近圆形,壳 薄而透明,在子宫内的虫卵大小为54~60µm×34~37µm。在近阴门端的卵内已含盘曲的幼虫。卵壳逐渐变薄成为幼虫的鞘膜。产出的幼虫约为350~414µm×13~19µm。 生活史 成虫寄生于犬、猫的眼结膜囊及泪管内,偶然寄生人眼,亦有兔、鼠、马、猴、貉、银狐和野狐等动物感染本虫的报道。 雌虫在终宿主眼眶内产出幼虫,幼虫在人眼的分泌物中被中间宿主蝇类吸食,经蝇中肠进入血腔壁形成虫泡囊,幼虫在囊内发育至腊肠期,蜕皮1次,进入感染前期,再经过2次蜕皮,约经2~4周发育为感染期幼虫。感染期幼虫突破囊壁,仍留在血腔,然后进入头部。当蝇再叮食其他宿主眼分泌物时,感染期幼虫剧烈治疗突破喙进入宿主眼结膜囊,逐渐发育成熟,雌雄成虫交配。实验结果表明,感染期幼虫在适宜温度下(约24~30℃)经过1个多月至2个月左右雌虫开始产幼虫,完成生活史。 在安徽省从变色纵果蝇(Amiota variegata)体内检出感染期幼虫,经动物感染获得成功,且证实家蝇并非其传播媒介,确证我国结膜吸吮线虫的中间宿主和日本、苏联的报告相同,也是变色纵果蝇。该蝇通过吞食含初产蚴的终宿主眼分泌物而感染。成虫寿命可达2年以上。 致病与诊断 成虫多寄生于人眼结膜囊内,以上穹窿部外眦侧为多见,其次为眼前房、泪小管及眼睑乳突状瘤内,也可能寄生于泪腺、结膜下及皮脂腺管内。虫体活动时,由于体表的锐利横纹及角质口下、雄虫交合刺等造成的机械性刺激和损伤,加上虫体分泌物、排泄物的化学性刺激,患者可有眼部异物感、痒感、畏光、流泪、分泌物增多、眼痛等,但视力一般无障碍。在取出虫体后,症状即自行消失。如寄生于眼前房,可有眼部丝状阴影飘动感、睫状体充血、房水混浊、眼压升高、瞳孔扩大、视力下降等。累及泪小管可致泪点外翻。一般以单位侧眼感染多见,仅少数病例发生双眼感染。 诊断根据自患处取出虫体、定种而确诊。 流行与防治 本病主要分布在亚洲的原苏联远东地区、朝鲜、日本、菲律宾、印度、泰国、缅甸及中国。在我国已有人体病例报告的有:北京、天津、河北、河南、辽宁、陕西、湖北、湖南、云南、贵州、四川、福建、安徽、山东、江苏、浙江、江西、上海、广西、内蒙古、广东、吉林、山西、黑龙江等24个省、市、自治区。一般为散发,但也有较多病例发生的局部流行区。人体感染与性别、年龄无显著关系,主要决定于感染机会。一般以婴幼儿较多,但成人也不罕见。农村较城市多见,夏秋季较多见,安徽淮北流行区幼犬感染本虫的调查结果表明,流行季节于5~10月,高峰季节为6~9月。 感染结膜吸吮线虫的犬、猫等是人体感染的主要传染源。蝇类为本虫的中间宿主。故加强对动物宿主的管理及防治、搞好环境卫生,防蝇灭蝇;注意个人卫生,特别注意儿童眼部的卫生,即可防止本病的传播。主要治疗方法是摘除虫体、对症治疗,症状多能很快消失。可用0.5%~2%地卡因滴眼3次,用眼科镊子或湿棉球取出。然后滴入消毒眼药水和涂眼药膏。由于本虫常可有多条寄生,一次不易取尽,故须加强预防。 四、广州管圆线虫 广州管圆线虫。[Angiostrongylus cantonensis(Chen,1935)Dougherty,1946]寄生于野鼠肺部血管。最早是我国学者陈心陶(1933)在广东家鼠及褐家鼠体内发现。主要为动物寄生虫,但也可侵入人体,引起嗜酸性粒细胞增多性脑膜脑炎和脑膜炎。1945年首例广州管圆线虫病在台湾发现。 形态 成虫线状,两端略细,角此透明光滑,具微细环状横纹。头端钝圆头顶中央有一小圆口,口周有环状的唇,外有感觉乳突两圈,每圈6个。在内圈2个侧乳突外缘各有一个头感器开口。食管棍棒状,肛孔开口于虫体末端。雄虫体长11~26mm,宽0.21~0.53mm,尾端略向腹面弯曲。交合伞对称,肾形,内有辐肋支撑。背肋甚短小,外背肋、3支侧肋及腹肋较发达,腹肋先为1支,到末端1/3处才分为侧腹肋及腹腹肋。泄殖腔开口位于交合伞内面中央,交合刺2根,等长,具横纹。雌虫体长约17~45mm,宽约0.3~0.66mm,尾端呈斜锥形,阴门开口于肛孔之前。子宫双管型,白色,与充满血液的肠管缠绕成红(或黑褐)白相间,颇为醒目(图16-26)。在镜下,可见到子宫内的单细胞虫卵。
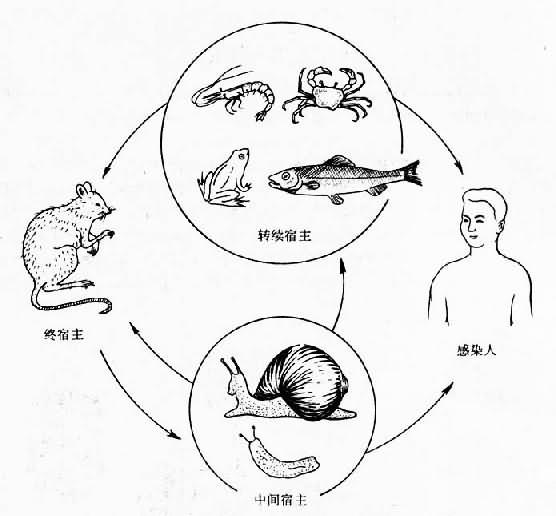
图16-26 广州管圆线虫 第三期幼虫为无色透明,大小约449±40×28±3µm,头部稍圆,尾部末端骤然变细,食管、肠客、排泄孔、生殖原基及肛孔均易看到。 虫卵为无色透明,椭圆形,大小约为64.2~82.1µm×33.8~48.3µm,从鼠肺血液中收集的虫卵,可见卵内从单细胞至幼虫的各个发育阶段。 生活史 成虫寄生于终宿主黑家鼠、褐家鼠及多种野鼠等肺动物内,偶见于右心。虫卵产出后在肺毛细血管内发育成熟,并孵出第一期幼虫,幼虫穿破毛细血管进入肺泡,沿呼吸道移行至咽喉部,再吞入消化道,然后随宿主粪便排出体外。第一期幼虫在体外潮湿或有水的环境中可活3周,但不耐干燥。当它被吞入或主动侵入中间宿主螺蛳或蛞蝓体内后,幼虫即可进入宿主肺及其他内脏、肌肉等处,在适宜温度(25~26℃),约经1周蜕皮第二期幼虫,2周后经第2次蜕皮,发育成第三期(感染期)幼虫。鼠类等终宿主因吞入含有第三期幼虫的中间宿主、转续宿主以及被幼虫污染的食物而感染。第三期幼虫在终宿主的消化道内,穿肠壁进入血循环,经肝、肺、左心至身体各部器官,但多数幼虫沿颈总动脉到达脑部。在感染后4~6天和7~9先后在脑部经2次蜕皮发育为幼龄成虫。幼龄成虫大多于感染后24~30天经静脉回到肺动脉,继续发育至成虫(图16-27)。雌虫多在感染后35天才能成熟。雌虫产卵随血流到肺部小血管,并在血管中孵化为第一期幼虫,然后穿过微血管进入肺泡,再移行到气管、咽喉,经吞咽进行胃肠,随粪便排出。一般在感染后42~45天在粪便内即可找到第一期幼虫。一条雌虫平均每天可产卵约15000个。
图16-27 广州管圆线虫生活史 在我国广东、海南、云南、台湾以及香港等地已发现的中间宿主褐云玛瑙螺、皱疤坚螺、短梨巴蜗牛、同型巴蜗牛、中华圆日螺、方形环棱螺及三种蛞蝓。主要中间宿主是褐云玛瑙螺,其体内三期幼虫感染率和感染度均较高,如云南省报道高达37.21%,广东省徐闻县的一只褐云玛瑙螺含幼虫多达13565条。转续宿主在广州有黑眶蟾蜍、台湾有虎皮蛙和金线蛙和涡虫;国外报道还有鱼、虾、蟹等。终宿主国内外均以褐家鼠和家鼠较普遍,此外有白腹巨鼠、黄毛鼠、屋顶鼠、板齿鼠和蛛猴等。 人是广州管圆线虫的非正常宿主,幼虫侵入后主要停留在中枢神经系统,如自患者的大脑髓质,脑桥、小脑和软脑膜曾发现幼虫。但如幼虫进入肺部,似也可在肺血管内完成发育。台湾省曾报告从人肺检获成虫,而且雌虫子宫内含虫卵。人的感染是由于食入生的或半生的中间宿主螺类、蛞蝓或转续宿主蛙类、鱼、虾、蟹等所致。 致病与诊断 广州管圆线虫幼虫在人体移行,侵犯中枢神经系统引起嗜酸性粒细胞增多性脑膜脑炎或脑膜炎,以脑脊液中嗜酸性粒细胞显著升高为特征。病变集中在脑组织,除大脑及脑膜外,还包括小脑、脑干及脊髓等处。主要病变为充血、出血、脑组织损伤及引起巨噬细胞、淋巴细胞、浆细胞和嗜酸性粒细胞所组成的肉芽肿性炎症反应。临床症状主要为急性剧烈头痛,曾报道约99%的患者因此入院;其次为恶心、呕吐、低或中度发热及颈硬。少数患者可出现面瘫及感觉异常,如麻木、烧灼感等。严重病例可有瘫痪、嗜睡、昏迷,甚至死亡。 本病诊断的依据:①病史:有接触或吞食本虫中间宿主或转续宿主史。②症状与体征。③脑脊液压力升高,外观混浊或乳白色,白细胞计数可多达500~2000mm³。其中嗜酸性粒细胞超过10%,多数在20~70%之间。④免疫诊断:常用的有皮内试验、酶联免疫吸附试验等。晚近报告用成虫冰冻切片免疫酶染色检测血清抗体,或以间接荧光抗体试验检测血清抗体,是对该病较理想的辅助诊断方法。⑤病原学检查,主要取脑脊液镜检可能找到第四或第五期幼虫。 流行与防治 本虫分布于热带、亚热带地区,约从南纬23º到北纬23º。已有确诊病例报告的国家有泰国、马来西亚、越南、中国、日本、夏威夷、新赫布里底群岛等。曾报告发现病例但未经病原确诊的有:柬埔寨、老挝、菲律宾、印度、澳大利亚、波利尼西亚、古巴和太平洋8个岛屿。此外还有几个国家仅从动物体内发现。 在我国,台湾省至1986年已报告约300例,其中死亡8例;广东报告2例。海南、云南亦报告在鼠类及褐去玛瑙等体内发现有本虫。 迄今尚未见到临床治疗特效药的报道,一般采用对症及支持疗法。实验证明给感染了广州管圆线虫的鼠服用甲苯咪唑3mg/kg或较大量,可使成虫减少90%以上。预防措施主要为不吃生的或半生的中间宿主,不吃生菜,不喝生水。灭鼠以消灭传染源对预防本病有重要意义。实验证明,幼虫可经损伤或完整皮肤侵入动物,为此,应预防以加工螺蛳过程受感染。 五、棘颚口线虫 棘颚口线虫(Gnathostoma spinigerum Owen,1836)是犬、猫的常见寄生虫,也寄生于虎、狮、豹等野生食肉动物,其幼虫偶可寄生人体,引起颚口线虫病(gnathostomiasis)。 形态 成虫较粗壮,两端略向腹面弯曲,活时鲜红色,略透明。雄虫长11~25mm,雌虫长25~54mm。虫体前端为球形头部,上有8圈小倒钩,顶部中央有口,口周有1对肥厚的唇。体表前半部有很多体棘,紧接头部之后的体棘短而宽,游离端呈锯齿状;其后体棘增长,并分裂成三齿状;至虫体中部体棘数目减少,呈单尖状。体棘的形态在分类上有重要意义。后半部基本无棘,仅在尾端尤其是腹面有很微细的小棘。雄虫泄殖孔周围有一“Y”形无棘区,泄殖孔后有一、二列弧形排列的微棘。雄虫末端膨大成假交合伞,有4对有柄乳突,交合刺1对,不等长。雌虫阴门位于虫体中部略后(图16-28)。 虫卵椭圆形,黄色和棕色,透明。卵壳表面颗粒状,一端有帽状透明塞,内含1~2个细胞。大小为62~79×36~42µm(图16-28)。
图16-28 棘颚口线虫 生活史 成虫寄生于终宿主胃壁的肿块中。受精虫卵产生后随宿主粪便排出体外。在27~31℃水中,约经7天卵内孵出第一期幼虫,它在水中活泼运动。第一期幼虫如被第一中间宿主剑水蚤吞食后,在消化道内脱鞘,并进入体腔,经7~10天发育为第二期幼虫。当含有第二期成熟幼虫的剑水蚤被第二中间宿主淡水鱼等吞食后,幼虫穿过胃壁,大部分移行至肌肉,一个月后发育成第三期幼虫,二个月后虫体被纤维膜包围成囊,虫囊直径约1mm。终宿主犬、猫等动物吞食被感染的鱼类后,第三期幼虫在胃内脱囊,穿过肠壁进入腹腔,经肝然后游移于肌肉或结缔组织间,逐渐长大,至将近成熟时,再进入胃壁,到达粘膜下形成特殊的肿块,发育为成虫。在肿块中常有一至数条虫寄生。宿主受染后约经100多天,即可在其粪便中出现虫卵。成虫寿命可达10年以上。 在我国已证明可作为其第一中间宿主的剑水蚤有6种。可作为第二中间宿主的淡水鱼有14种,主要为乌鳢(Ophicephalus argus)、泥鳅(Misgurnus anguillicaudatus)等。蝲蛄、蟹、蛙、蛇、鸡、鸭、鸟、鼠及灵长类等可作为棘颚口线虫的转续宿主,幼虫在它们体内一般不发育,停留在第三期幼虫阶段。终宿主为犬、猫、虎、蛳、豹等食肉动物。 致病与诊断 人并非本虫的适宜宿主,除个别病例外,所见的虫体多为第三期幼虫或未完全性成熟的早期成虫。在人体内的寄生方式可分为静止型和移行型两种,所致损害部位极为广泛。如虫体停留在某一部位寄生,即可在该处形成脓肿或脓肿为中心的硬结节,常见于胸、腹、咽、面、耳、眼前房等部位。病灶局部有大量嗜酸性粒细胞、浆细胞及中性粒细胞浸润。虫体也可移行于皮肤的表面和真皮之间或皮下组织,形成隧道(皮肤幼虫移行症),产生匐行疹或间歇出现皮下游走性肿块,局部皮肤表面稍红,有时有热及水肿,疼痛一般不明显,可有痒感。虫体也可在消化、呼吸、泌尿、神经等系统内移行(内脏幼虫移行症),临床表现随不同寄生部位而异。如进入脊髓及脑可引起嗜酸性粒细胞增多性脑脊髓炎,后果严重,甚至死亡。临床表现有严重的神经根痛,四肢麻痹,突发的嗜睡至深度昏迷,脑脊液大多为血性或黄色。此外,还曾有随尿和痰排出虫体,或咳嗽时咳出虫体的报道。 自可疑病变组织中检出虫体是最可靠的确诊方法。对无明显体表损害的可疑患者,可结合其有无生吃或半生吃本虫第二中间宿主或转续宿主的病史,应用皮内试验、血清沉淀反应、尿沉淀反应、对流免疫电泳试验等作辅助诊断。 流行与防治 本虫主要分布于亚洲,有人体感染报道的国家有:日本、中国、泰国、柬埔寨、越南、马来西亚、印度尼西亚、菲律宾、印度、孟加拉国和巴基斯坦等,其中以日本及泰国最为严重。我国至今已发现10多例,主要因生食淡水鱼而感染,其中一例因吞食活泥鳅而受染,也有因捉鱼烧、烤吃而得病。 预防棘颚口线虫病主要在于不食生的或半生的鱼类及鸡、鸭、蛙等转续宿主的肉。第三期幼虫在70℃时5分钟即可被杀死。治疗主要靠手术取虫;近年来报告应用噻苯咪唑等药有一定疗效。
…… 第四节 蠕形住肠线虫 第五节 十二指肠钩口线虫和美洲板口线虫 第六节 粪类圆线虫 第七节 旋毛形线虫 第八节 丝虫 第九节 其他人体寄生线虫(当前页) 第十七章 猪巨吻棘头虫 医学节肢动物 第十八章 概论 节肢动物的主要特征 …… |