|
《病理学》 > 第十五章 内分泌系统疾病
第二节 甲状腺疾病
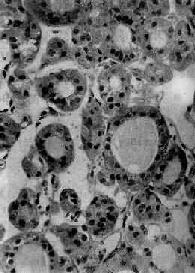
一、非毒性甲状腺肿非毒性甲状腺肿(nontoxic goiter)亦称单纯性甲状腺肿,是由于甲状腺素分泌不足,促使TSH分泌增多引起的甲状腺肿大。根据地理分布可分为地方性(endemic)和散发性(sporadic)两种。地方性甲状腺肿以远离海岸的内陆山区和半山区多见,人群中约有10%以上的人患有该病,其发病人数是散发性的10倍以上。 祖国医学称甲状腺肿为瘿,隋朝名医巢元方很早就指出瘿瘤的发生与水质有关,晋代(公元3~4世经)就已经使用含碘高的海藻浸酒治疗,在欧洲到1170年才使用海藻灰疗法。 【病因和发病机制】 地方性甲状腺肿的主要病因是缺碘,由于饮水及土壤中缺碘,人体碘摄入不足,导致甲状腺素的合成减少,出现轻度的甲状腺功能低下,通过反馈机制使垂体TSH分泌增多,使甲状腺滤泡上皮细胞增生肥大,因而甲状腺肿大,同时摄取碘的功能增强,提高甲状腺合成分泌甲状腺素的能力,使血中甲状腺素恢复到正常水平,这时增生的上皮逐渐复旧到正常。如果长期持续缺碘,一方面滤泡上皮持续增生,另一方面所合成的甲状腺球蛋白不能充分碘化,不能被上皮细胞吸收利用,从而堆积在滤泡内,使滤泡腔显著扩大,这样使甲状腺进一步肿大。 机体对碘或甲状腺素需求量的增加(例如青春期、妊娠期、授乳期),使机体内甲状腺素相对缺乏,也可招致甲状腺肿。此外有些物质可使甲状腺素合成过程的某个环节发生障碍,也是引起甲状腺肿的附加因素。如长期摄入大量钙,不仅影响碘在肠的吸收,还能使滤泡上皮的细胞膜钙离子增加,抑制甲状腺素的分泌。氟、硼、硅也有类似作用。某些食品如卷心菜、甘蓝、芹菜中含有硫氰酸盐或有机氯酸盐,能够妨碍碘向甲状腺集聚,硫脲能影响一碘酪氨酸向二碘酪氨酸转化,磺胺类药能妨碍酪氨酸的缩合等。 散发性甲状腺肿在女性显著多于男性,其病因不太清楚,除上述因素外,有的与遗传因素有关。 【病变】 按其发展过程,分为3个时期。 1.增生期甲状腺呈弥漫性肿大,表面光滑。镜下滤泡上皮增生肥大,呈立方形或柱状,保持小滤泡新生,胶质含量少,间质充血。甲状腺功能无明显变化。此期可称为弥漫性增生性甲状腺肿。 2.胶质贮积期长期缺碘使滤泡上皮反复增生、复旧,少数滤泡上皮仍呈现增生肥大,保持小型滤泡增生状态,但大部份滤泡显著扩大,内积多量浓厚的胶质,上皮细胞受压变扁平(图15-4)。肉眼见甲状腺弥漫肿大,可达200~300g(正常20~40g),表面光滑,无结节形成,质地较软,切面呈淡褐色,半透明胶冻状(图15-5)。此期可称为弥漫性胶样甲状腺肿(diffuse colloid goiter)。
图15-4 地方性甲状腺肿 甲状腺滤泡显著扩大,腔内充满均匀的胶质,上皮细胞变扁平
图15-5 弥漫性地方性甲状腺肿 (大体切面) 3.结节期随着病程的发展,由于甲状腺内不同部分滤泡上皮增生与复旧变化不一致,乃形成不规则的结节。镜下与上一期基本相同,只是有的滤泡过度扩大,直径可达300~400μm以上,使滤泡大小差别更大,有的地方亦有滤泡上皮增生,有的增生呈乳头状,可发生癌变。肉眼观甲状腺更加肿大,有许多结节,数量及大小不一,大者直径可达数厘米,结节境界清楚,但无包膜或包膜不完整(图15-6),这是和腺瘤明显不同之处。常发生出血坏死及囊性变,出血和坏死灶可被机化而导致纤维化。
图15-6 结节性地方性甲状腺肿 (大体切面) 肿大的甲状腺可向胸骨下伸延,患者可有颈部压迫感和吞咽困难。甲状腺功能一般仍无明显变化,但少数可有毒性甲状腺肿的症状。
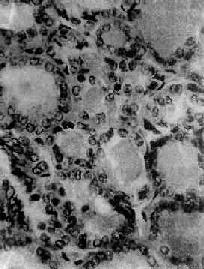
二、毒性甲状腺肿毒性甲状腺肿(toxic goiter)是具有甲状腺毒症的甲状腺肿。甲状腺毒症(thyrotoxicosis)是由于血中甲状腺素过多作用于全身组织所引起的综合征,其原因:①90%为甲状腺功能亢进,即甲状腺素的合成及分泌增多,如毒性甲状腺肿、毒性腺瘤、毒性结节性甲状腺肿;②甲状腺素释放增多,如某些类型的甲状腺炎;③极少数情况见于垂体促甲状腺细胞腺瘤或下丘脑促甲状腺释放激素的增多,引起继发性甲状腺功能亢进。 毒性甲状腺肿患者年龄常在30~40岁,女性发病比男性高4倍或更高。临床主要表现为甲状腺肿大,甲状腺功能亢进引起的代谢增高、心悸、多汗、多食、消瘦等症状,约有1/3伴有眼球突出,故又称为突眼性甲状腺肿(exophthalmic goiter)。 【病因和发病机制】 病因虽不太清楚,但已有以下证据说明本病为自身免疫性疾病:①与桥本甲状腺炎有许多相似之处,如血中球蛋白增高,并有多种抗甲状腺抗体;常与其他自身免疫性疾病如重症肌无力、血小板减少性紫癜、溶血性贫血等合并发生;②在诸多的抗各种甲状腺成分的抗体中,最重要的是能与TSH受体结合的自身抗体。因为具有类似TSH的作用,其中可分两种,一种是能促进甲状腺素分泌的甲状腺刺激免疫球蛋白(thyroid-stimulating immunoglobulins,TSI),另一种是促进滤泡上皮生长的甲状腺生长刺激免疫球蛋白(thyroid growth-stimulating immunoglobulins,TGI);③本病有家族性素质,在西方已证明在患者及其亲属中HLA-DR3分布频率高,提示有遗传基因素质。有人推测HLA-DR3人群中抑制性T细胞功能是有基因缺陷的,因而辅助性T细胞增强,使自身免疫抗体生成增多。 【病变】 肉眼观,甲状腺对称性弥漫肿大,一般为正常的2~4倍,质较软,切面灰红,胶质含量少。镜下,以滤泡增生为主要特征,滤泡大小不等,以小型滤泡为主。小型滤泡上皮呈立方形,大型滤泡上皮多为高柱状,常向腔内形成乳头状突起。滤泡腔内胶质少而稀薄,胶质的周边部即靠近上皮处出现大小不等的空泡,有的滤泡内甚至不见胶质。间质中血管丰富,显著充血,有多量淋巴细胞浸润并有淋巴滤泡形成(图15-7)。经碘治疗的病例,由于碘能阻断含甲状腺素胶质的分解和促进胶质的储存,故胶质增多变浓,上皮增生受抑制,间质充血减轻,淋巴细胞也减少。与此相反,经硫脲嘧啶等阻断甲状腺素合成的药物治疗者,由于血中TSH代偿性增加,故滤泡增生更明显,上皮呈高柱状,胶质更稀少甚至消失。
图15-7 毒性甲状腺肿 滤泡增生,有的扩大,上皮呈立方或高柱状,并乳头状突起。滤泡腔内胶质稀薄,周边有大小不等空泡 除甲状腺病变外,全身淋巴组织增生,胸腺肥大和脾肿大;心脏肥大、扩大,心肌可有灶状坏死及纤维化;肝细胞脂肪变性,空泡变性,甚至可有坏死和纤维增生。部份病例有眼球突出,其原因是眼球外肌水肿及淋巴细胞浸润;球后脂肪纤维组织增生,淋巴细胞浸润及大量氨基多糖积聚而形成的粘液水肿,目前认为系自家免疫反应所引起。
三、甲状腺功能低下甲状腺功能低下(hypothyroidism)是甲状腺素分泌缺乏或不足而出现的综合征,其病因包括:①甲状腺实质性病变,如甲状腺炎,外科手术或放射性同位素治疗造成的腺组织破坏过多,发育异常等;②甲状腺素合成障碍,如长期缺碘、长期抗甲状腺药物治疗、先天性甲状腺素合成障碍、可能由于一种自身抗体(TSH受体阻断抗体)引起的特发性甲状腺功能低下等;③垂体或下丘脑病变。根据发病年龄不同可分为克汀病及粘液水肿。 (一)克汀病 克汀病(cretinism)又称呆小症,是新生儿或幼儿时期甲状腺功能低下的表现,多见于地方性甲状腺肿病区。主要原因是缺碘,在胎儿时期,母亲通过胎盘提供的甲状腺素不足,而胎儿甲状腺及出生之后本身也不能合成足够的激素。散发病例多由于先天性甲状腺素合成障碍。 主要表现为大脑发育不全,智力低下,因为甲状腺素对胎儿及新生儿的脑发育特别重要。此外尚有骨形成及成熟障碍,表现为骨化中心出现延迟,骨骺化骨也延迟,致四肢短小,形成侏儒。头颅较大,鼻根宽且扁平,呈马鞍状,眼窝宽,加上表情痴呆,呈特有的愚钝颜貌。应该指出,在出生后数月内不易察觉智力低下及骨骼发育障碍,而这时又正是脑发育的关键时期,到症状出现再给甲状腺素治疗已无济于事,因此出生后应及早查血,如果T4、T3降低及TSH增高,可确定为甲状腺功能低下。 (二)粘液水肿 粘液水肿(myxedema)是少年及成年人甲状腺功能低下的表现,患者基础代谢显著低下并由此带来各器官功能降低,组织间隙中有大量氨基多糖(透明质酸、硫酸软骨素)沉积而引起粘液水肿,可能是由于该物质分解减慢所致。患者开始表现为怕冷、嗜睡、女性患者有月经不规则,以后动作、说话及思维均减慢,出现粘液水肿。皮肤发凉、粗糙,手足背部及颜面尤其是眼睑苍白浮肿。氨基多糖沉着在声带导致声音嘶哑,沉着在心肌可引起心室扩张,沉着在肠管引起肠蠕动减慢及便秘等。
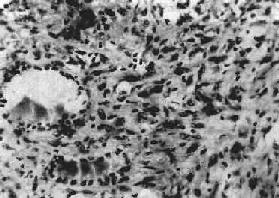
四、甲状腺炎甲状腺炎可分为急性、亚急性、慢性三种。急性甲状腺炎为细菌感染引起的急性间质炎或化脓性炎,由于甲状腺对细菌感染抵抗力强,故很少见。亚急性及慢性甲状腺炎是独立的具有特征性病变的疾病。 (一)亚急性甲状腺炎 亚急性甲状腺炎(subacute thyroiditis)又称肉芽肿性或巨细胞性甲状腺炎,一般认为病因是病毒感染,具有发热等病毒感染症状,曾分离出腮腺炎、麻疹、流感病毒,甲状腺出现疼痛性结节,病程为6周到半年,然后自愈。本病女性多于男性,多在30岁左右发病。 肉眼观,甲状腺呈不均匀轻度肿大,质硬,常与周围粘连,切面可见灰白色坏死或纤维化病灶。镜下可见分布不规则的滤泡坏死破裂病灶,其周围有急性、亚急性炎症,以后形成类似结核结节的肉芽肿。肉芽肿中心为不规则的胶质碎块伴有异物巨细胞反应,周围有巨噬细胞及淋巴细胞。以后肉芽肿纤维化,残留少量淋巴细胞浸润。本病初期,由于滤泡破坏甲状腺素释放增多,可出现甲状腺毒症;晚期如果甲状腺有严重的破坏乃至纤维化,可出现甲状腺功能低下。 (二)慢性甲状腺炎 1.慢性淋巴细胞性甲状腺炎(chronic lymphocytic thyroiditis)亦称桥本甲状腺炎,为自身免疫病。患者甲状腺肿大,功能减退。甲状腺结构为大量淋巴细胞、巨噬细胞所取代,滤泡萎缩,结缔组织增生。本病基本缺陷是抗原特异性T抑制细胞减少,致细胞毒性T细胞得以攻击破坏滤泡细胞,且TH细胞参与B细胞形成自身抗体,引起自身免疫反应。 2.纤维性甲状腺炎(fibrous thyroiditis)又称Riedel甲状腺肿,甚少见,主要发生在中年妇女,病因不明。病变多从一侧开始,甲状腺甚硬,表面略呈结节状,与周围明显粘连,切面灰白。镜下,甲状腺滤泡明显萎缩,纤维组织明显增生和玻璃样变,有少量淋巴细胞浸润(图15-8)。临床常有甲状腺功能低下。
图15-8 纤维性甲状腺炎 甲状腺滤泡萎缩,纤维组织明显增生,有少量淋巴细胞浸润
五、甲状腺肿瘤(一)甲状腺腺瘤 甲状腺腺瘤(thyroid adenoma)是常见的甲状腺良性肿瘤,多见于青、中年妇女,出现功能亢进者不过1%。肿瘤绝大多数为单发,大小从直径数毫米到3~5cm。肿瘤中心有时可见囊性变、纤维化或钙化。借助以下特点可与结节性胶样甲状腺肿中的结节相区别:有完整的包膜,压迫周围组织,瘤内组织结构比较一致,其形态与周围甲状腺组织不同。病理组织学上可分为以下两种。 1.滤泡性腺瘤(follicular adenoma)根据滤泡分化程度,又可分为以下几种亚型:①胚胎性腺瘤(embryonal adenoma),瘤细胞小,排列成条索状或小片状,有少量不完整的滤泡状腺腔散在,有较多呈水肿的疏松纤维间质;②胎儿型腺瘤(fetal adenoma),由许多小滤泡构成,上皮细胞为小立方形,滤泡腔内多不含胶质,与胎儿甲状腺组织相似(图15-9)。间质较丰富,呈水肿或粘液变性,此型易发生囊性变或出血;③单纯型腺瘤(simple adenoma),由与正常甲状腺相似的滤泡构成,间质较少;④胶样腺瘤(colloid adenoma),滤泡较大,充满胶质,间质少;⑤嗜酸性细胞腺瘤(acidophilic cell adenoma,亦称Hürthle cell adenoma),瘤细胞大而多角形,核小,胞浆丰富,有嗜酸性颗粒,排列成索状或巢状,也可形成不完整的滤泡腔。本瘤较少见。
图15-9 胎儿型甲状腺腺瘤 2.乳头状腺瘤(papillary adenoma)滤泡上皮细胞排列成单层,呈乳头状向腺腔内突出,滤泡常形成大囊腔,故亦称囊性乳头状瘤。间质少,肿瘤常并发出血、坏死及纤维化。 (二)甲状腺癌 甲状腺癌(carcinoma of thyroid)在不同地区发病率差别很大,虽然本病恶性程度不同,与其他器官癌相比,发展较缓慢。值得注意的是,有的原发灶很小,临床上常首先发现转移病灶。主要有以下4种类型。 1.乳头状腺癌(papillary adenocarcinoma)占甲状腺癌的40%~60%,青少年女性多见,生长较慢,肉眼发现时多为1~2cm的圆形肿块,无包膜,少数有不完整的包膜,以后逐渐向周围浸润。切面灰色或灰棕色,质地有的较软有的软硬。镜下,癌细胞围绕一纤维血管中心轴呈乳头状排列,乳头分支较多(图15-10)。癌细胞立方形或矮柱状,其特点是核染色质少,呈透明或毛玻璃样,无核仁。可伴有单纯型甲状腺滤泡,间质中常有砂粒体出现。本癌发现时约50%已有颈部淋巴结转移,有时原发灶后于转移灶发现,有的原发灶甚至小到难以觉察的程度。此癌恶性程度低,5年存活率达75%。
图15-10 甲状腺乳头状腺癌 2.滤泡性腺癌(follicular adenocarcinoma)占甲状腺癌的10%~15%,多见于50岁以上女性。早期即可出现血行转移,原发灶切除后5年存活率为30%~40%。肉眼观,肿瘤灰白色,有的为结节状,有不完整包膜,貌似腺瘤;有的广泛浸润于甲状腺内,进而侵犯气管壁、颈部血管、肌肉及喉返神经。镜下见不同分化程度的滤泡,分化良好者,滤泡结构较规整,细胞异型性亦较低,不易与腺瘤区别(图15-11),须注意包膜或血管是否有瘤细胞浸润来加以鉴别。分化不良者,滤泡少,滤泡形态不整,有的呈实性细胞巢,细胞异型性较明显,核分裂像多见。少数情况下本癌主要由嗜酸性细胞构成,故亦称嗜酸性细胞癌。
图15-11 甲状腺滤泡性腺癌 3.未分化癌(undifferentiated carcinoma)约占甲状腺癌15%,恶性度高,生长快,早期即可向周围组织浸润并发生转移。患者多在50岁以上,无男女差别。肉眼观,切面灰白色,常有出血、坏死。根据组织形态可分为小细胞型、巨细胞型和梭形细胞型。小细胞型癌由小圆形细胞构成,呈弥漫分布,与恶性淋巴瘤颇相似,用免疫组化鉴别,如瘤细胞显示角蛋白(Keratin)或癌胚抗原(CEA),则可确定其来源于上皮组织。巨细胞型癌预后最差,镜下癌细胞大小不一,形态各异,常有巨核细胞及多核巨细胞(图15-12)。
图15-12 甲状腺未分化癌 癌细胞异型性明显,可见巨核细胞 4.髓样癌(medullary carcinoma)是从滤泡旁细胞(亦称C细胞)发生的癌,占甲状腺癌的5%,有的具有家族性,发病年龄在30岁左右,散发病例年龄多在50岁以上。恶性程度不一,平均存活6.6年。90%肿瘤分泌降钙素,有的还同时分泌CEA、生长抑素、前列腺素及其他多种激素和物质,故血中该激素水平增高,表现为典型的多发性内分泌腺瘤。 肉眼观,散发病例开始多为单个肿块,而家族性病例常为多中心性。肿瘤呈黄褐色,较软,境界清晰故乍看似有包膜。镜下瘤细胞为圆形、多角形或梭形小细胞,排列成簇状、索状,偶见小滤泡形成。间质比较丰富,常有淀粉样物质和钙盐沉着。电镜下,瘤细胞胞浆内有直径100~250mm的神经内分泌颗粒。
…… 第二节 睾丸肿瘤 第三节 前列腺疾病 第四节 阴茎癌 第十五章 内分泌系统疾病 第一节 下丘脑和垂体疾病 第二节 甲状腺疾病(当前页) 第三节 甲状旁腺疾病 第四节 肾上腺疾病 第五节 胰岛疾病 第六节 APUD系统肿瘤 …… |